疥癬の確定診断について
- 総監修:
-
- 国立療養所多磨全生園 園長 石井 則久 先生
- 監修:
-
- 九段坂病院 皮膚科顧問 大滝 倫子 先生
- 赤穂市民病院 皮膚科部長 和田 康夫 先生
診断基準
まずは疥癬の疑いを持ってください。
疥癬はヒゼンダニによる感染症で、ヒトの皮膚の角質層に寄生することによって発病します。日本皮膚科学会が2007年に発表した「疥癬診療ガイドライン」※)において、その診断は
- 臨床症状
- 顕微鏡検査やダーモスコピー検査などによるヒゼンダニの検出
- 疥癬患者との接触機会を含めた疫学的流行状況
の3つを勘案して行うとしています。特に顕微鏡検査やダーモスコピー検査などでヒゼンダニが検出できれば「確定診断」となります。
一番重要なことは疥癬の疑いを持つことです。
疥癬は確定診断(ヒゼンダニの検出)が難しい病気です。確定診断をつけるために一番重要なことは、疥癬の疑いを持つことです。ここで紹介している問診・触診、視診のポイント、臨床症状、特に疥癬トンネルの見つけ方、検出方法のポイントなどを参考にして、ヒゼンダニの検出に努めてください。
- ※ 日本皮膚科学会疥癬診療ガイドライン策定委員会 : 疥癬診療ガイドライン(第2版). 日皮会誌, 2007; 117,1-13.
1.臨床症状
通常疥癬
感染後、約1~2ヵ月の潜伏期間をおいて発症します。きわめて強いかゆみを伴い、皮膚症状は丘疹、結節、疥癬トンネルがあげられます。特に疥癬トンネルは疥癬だけに見られる特有なものです。
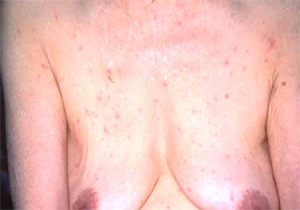
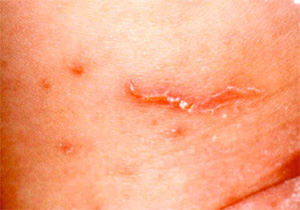
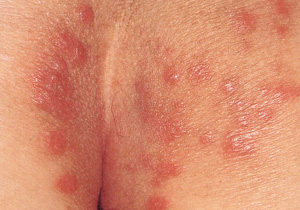
写真提供: 九段坂病院 皮膚科 大滝倫子先生
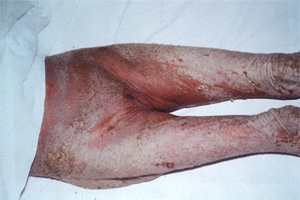
角化型疥癬
高齢で体が弱っている、重症感染症や悪性腫瘍などの基礎疾患がある、ステロイド薬や免疫抑制薬を投与されているなどの理由で免疫能が低下している人にヒゼンダニが感染することで発症します。ステロイド外用薬の使用により、通常疥癬から角化型疥癬に移行することもあります。手や体の骨ばったところや摩擦を受けやすい部位で皮膚の角質層が増殖し、灰色から黄白色の鱗屑が厚くつくのが特徴です。通常疥癬では頸部から上には寄生しませんが、角化型疥癬では頭部や頸部、耳介にも寄生します。激しいかゆみを感じる場合からまったくかゆみを感じない場合まであります。
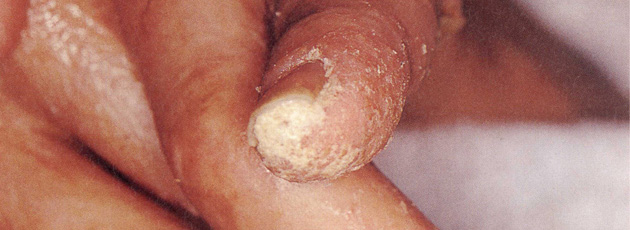
角化型疥癬の中には、症状が爪のみに限局された爪疥癬もあります。爪白癬と似た症状を呈し、診断が難しいため、治療が遅れることが多く、集団発生の原因となることがありますので注意が必要です。
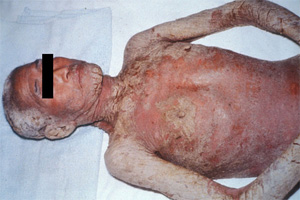
写真提供: 藤田医科大学医学部 堤寛先生
写真提供: 九段坂病院 皮膚科 大滝倫子先生
2.顕微鏡検査やダーモスコピー検査などによるヒゼンダニの検出
疥癬トンネル、新しい丘疹・結節などから眼科用ハサミで切除する、刃の鈍なメスで引っ掻く、小さなピンセットでこそぎ取る、注射針でヒゼンダニを取り出すなどの方法で検体を採取し、真菌検査と同じ要領で観察します。クロラゾール・ブラックE染色では糞も染色可能です。
3.疫学的流行状況
同一の病棟・ユニット内で2ヵ月以内に2人以上の疥癬患者さんが発生した場合を集団発生とします。



